PANCREATITIS - Causas, Síntomas y Tratamiento


Pancreatitis es el término usado para describir la inflamación del páncreas. Cuando la inflamación del páncreas ocurre de modo súbito, es decir, agudamente, estamos ante una pancreatitis aguda. Cuando la inflamación es recurrente y hay signos de lesión persistente del páncreas, llamamos pancreatitis crónica.
En este texto vamos a abordar los siguientes puntos sobre la pancreatitis:
- Funciones del páncreas.
- ¿Qué es pancreatitis.
- Diferencias entre pancreatitis crónica y pancreatitis aguda.
- Síntomas de la pancreatitis.
- Causas de la pancreatitis.
- Tratamiento de la pancreatitis.
¿Cuáles son las funciones del páncreas?
El páncreas es una gran glándula de forma aplanada, con más o menos 20 cm de longitud, localizada en el abdomen, justo detrás del estómago. Presenta íntima conexión con las vías biliares y el con duodeno (parte inicial del intestino delgado).
El páncreas posee dos funciones básicas: participa en el proceso de digestión de alimentos y produce hormonas importantes en el control de la glucemia (tasa de glucosa de la sangre), como la insulina y el glucagón.
El páncreas produce enzimas que auxilian en el proceso de la digestión de proteínas, grasas y carbohidratos. Estas enzimas digestivas, diluidas en una solución llamada de jugo pancreático, se lanzan directamente en el duodeno donde encontrarán los alimentos recién salidos del estómago. El jugo pancreático también es rico en bicarbonato, que sirve para neutralizar la acidez de los alimentos venidos del estómago, que poseen un pH muy bajo.
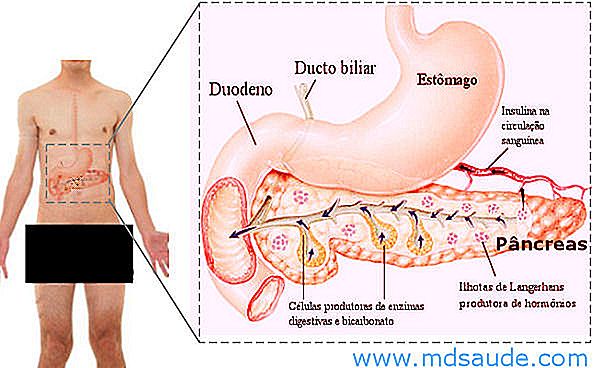
De la misma manera que la alimentación estimula la producción del jugo pancreático para auxiliar en la digestión de los nutrientes, ella también induce la producción de hormonas, que se lanzan en el torrente sanguíneo. Los dos principales hormonas sintetizadas por el páncreas son glucagón y la insulina producida por un grupo de células llamadas islotes de Langerhans.
La insulina es la hormona que permite que las células capten la glucosa de la sangre y la utilice como fuente de energía. El principal estímulo para la producción de insulina es el aumento de los niveles sanguíneos de glucosa que se produce generalmente después de las comidas. Cuando la glucosa de la sangre se eleva, la insulina producida en el páncreas es liberada a la corriente sanguínea, permitiendo que las células consigan captar la glucosa que está llegando, venida de los alimentos.
Si por algún motivo no hay insulina, no hay como las células consumir la glucosa presente en la sangre, permaneciendo así la tasa sanguínea de glucosa constantemente elevada. Este proceso da origen a la famosa diabetes mellitus (lea: ¿QUÉ ES DIABETES?).
El glucagón es una hormona antagonista de la insulina, es decir, hace la función inversa. Cuando los niveles de glucosa son muy bajos, el páncreas impide la liberación de insulina y estimula la producción de glucagón, que además de impedir la captación de la glucosa por las células, actúa en el hígado, estimulando la producción de glucosa por el mismo.
Cuando los niveles de glucosa vuelven a subir, los niveles de glucagón comienzan a caer y los de insulina vuelven a subir de nuevo. De este modo, el páncreas logra mantener nuestra tasa de glucemia siempre en el rango entre 60mg / dl a 140 mg / dl, incluso después de las comidas.
1- Pancreatitis aguda
Las enzimas digestivas producidas en el páncreas sólo se vuelven activas después de llegar al duodeno. La pancreatitis ocurre cuando por algún motivo, estas enzimas se activan cuando aún están dentro del páncreas, haciendo que el mismo comience a ser digerido.
Causas de pancreatitis aguda
En más del 75% de los casos, la pancreatitis aguda ocurre por abuso de bebidas alcohólicas (lea: EFECTOS DEL ALCOHOL Y ALCOHOLISMO) o por una piedra de la vesícula, que queda presa en la salida del conducto pancreático, impidiendo el drenaje de las enzimas para el duodeno (lea: PIEDRA EN LA VESÍCULA Y COLECISTITE).
Otras causas menos comunes de pancreatitis aguda incluyen:
- Hipertrigliceridemia - la pancreatitis puede ocurrir cuando los niveles de triglicéridos son muy elevados, sobrepasando la barrera de los 1000 mg / dl (lea: ¿QUÉ SON LOS TRIGLICERIDOS?).
- Hipercalcemia - niveles elevados de calcio sanguíneo también pueden causar pancreatitis aguda. .
- - Medicinas: algunos medicamentos como azatioprina, corticoides, pentamidina, metronidazol, clomifeno, pravastatina, ácido valproico, omeprazol, losartán, tamoxifeno, isoniazida, furosemida y enalapril ya se han descrito como causas de pancreatitis. También es bien conocida la relación entre consumo de cocaína o marihuana con la ocurrencia de pancreatitis aguda.
- (VIH / SIDA) y otras infecciones como la citomegalovirus, la paperas, la salmonelosis, la amebiasis, la toxoplasmosis, etc., también pueden atacar el páncreas.
- Traumas abdominales.
- Malformaciones del páncreas.
- Fibrosis quística.
- Lupus eritematoso sistémico (lea: LÚPUS ERITEMATOSO SISTÉMICO).
- Idiopático - en algunos casos no se puede identificar ningún factor para la pancreatitis.
Síntomas de la pancreatitis aguda
El síntoma universal de la pancreatitis aguda es el dolor abdominal. El dolor suele localizarse difusamente en la parte superior del abdomen, pudiendo irradiar hacia la espalda. Normalmente es un dolor desencadenado y agravado por la alimentación. A diferencia del cólico biliar que también suele surgir después de la alimentación y dura de 6 a 8 horas, el dolor de la pancreatitis aguda puede durar varios días (lea: DOLOR EN LA BARRIGA | DOLOR ABDOMINAL | Principales causas). Otra característica del dolor de la pancreatitis aguda es el alivio parcial cuando el paciente se curva hacia adelante.
El dolor suele venir acompañado de náuseas y vómitos en el 90% de los casos y puede ser tan intensa que el paciente rápidamente busca atención médica. Sin embargo, existen casos de pancreatitis aguda con dolor no tan intenso, lo que a menudo dificulta el diagnóstico, pues el paciente tarda en buscar ayuda médica.
La pancreatitis aguda alcohólica es más común en los individuos que beben crónicamente y suele surgir dentro de 24 y 72 horas después de un episodio de consumo excesivo de alcohol.
La pancreatitis aguda en más del 80% de los casos se cura con el tiempo y con apoyo médico. En ciertos pacientes, sin embargo, ella puede convertirse en una emergencia médica. En algunos casos más graves, la inflamación puede ser tan intensa que se extiende por todo el organismo, llevando al paciente a un cuadro de choque circulatorio y fallo múltiple de los órganos.
Diagnóstico de la pancreatitis aguda
El diagnóstico de la pancreatitis suele hacerse con la dosificación sanguínea de dos enzimas pancreáticas que se encuentran muy elevadas en los casos de inflamación del páncreas: amilasa y lipasa.
La tomografía computarizada (TC) es un examen complementario importante, no sólo para ayudar en el diagnóstico de los casos dudosos, sino también para evaluar la presencia de complicaciones, como necrosis y abscesos en el páncreas. A través de los hallazgos en la TC se gradúa alfabéticamente la gravedad de la pancreatitis de A a E, siendo A el cuadro más leve y E un cuadro grave con signos de complicaciones.
La resonancia magnética nuclear (RMN) puede usarse en lugar de TC (lea: RESSONANCIA MAGNÉTICA - Riesgos, Contraindicaciones y Ventajas). La ultrasonografía es muy inferior a la TC y la RNM para evaluar los problemas en el páncreas.
Tratamiento de la pancreatitis aguda
En general, todo paciente con pancreatitis aguda debe permanecer internado. Si el caso es leve a moderado, la resolución es espontánea. Se administra sueros y se controla el dolor.
En este período inicial, el paciente debe mantenerse en ayuno total por lo menos 3 a 7 días, ya que la alimentación estimula la producción de las enzimas pancreáticas que acaban perjudicando aún más el páncreas. Para el paciente no desnutrar, se hace necesaria la alimentación enteral. Para ello, introducimos una sonda hasta el intestino delgado haciendo que la comida sólo llegue a los intestinos después del duodeno, no habiendo así estímulo a la producción de enzimas pancreáticas. Si con la nutrición enteral el paciente presenta signos de actividad de la pancreatitis, la solución es la alimentación parenteral, administrada por las venas.
Conforme el páncreas se va regenerando, la alimentación por vía oral puede ser reintroducida lentamente.
Si la causa de la pancreatitis aguda es obstrucción por cálculos biliares, los mismos deben ser retirados por vía quirúrgica o endoscópica. Como la recurrencia de la pancreatitis aguda por cálculos biliares llega al 50%, lo más indicado es la remoción de la vesícula, lo que hace la formación de nuevos cálculos un evento inusual.
En casos más graves, con infección y / o necrosis extensa del páncreas, antibióticos y cirugía para la retirada del tejido muerto pueden ser necesarios. Como se mencionó anteriormente, a veces, el cuadro es tan intenso que el paciente desarrolla shock circulatorio, complicaciones renales y pulmonares, necesitando permanecer internado en una UTI (lea: ENTENDA LO QUE ACONTECE CON LOS PACIENTES EN LA UTI).
2- Pancreatitis crónica
Si el cuadro de pancreatitis aguda es muy extenso o si el paciente presenta repetidos episodios de pancreatitis aguda, esta inflamación intensa y repetida puede causar lesión irreversible del tejido pancreático, llevando a lo que llamamos pancreatitis crónica.
La principal causa de pancreatitis crónica es el consumo exagerado y prolongado de alcohol. Sin embargo, cualquier situación que imponga cuadros repetidos de pancreatitis aguda puede conducir a la lesión permanente del páncreas.
Síntomas de la pancreatitis crónica
Así como en la pancreatitis aguda, el principal síntoma de la pancreatitis crónica es el dolor abdominal. Sin embargo, en la enfermedad crónica el dolor es recurrente y no desaparece después de algunos días. El paciente suele estar muy adelgazado, pues se alimenta mal, ya que el acto de comer exacerba el dolor. El dolor suele surgir después de las comidas y dura en promedio 30 minutos.
El dolor en la pancreatitis crónica suele ser menos intensa que en la pancreatitis aguda y hasta el 20% de los pacientes refieren sentir poca o ninguna dolor. Sin embargo, es posible que haya períodos de agudización de la pancreatitis crónica, principalmente si el paciente continúa bebiendo. El paciente puede convivir más o menos con su pancreatitis crónica, pero cuando bebe, presenta crisis similares a las de la pancreatitis aguda.
Conforme la enfermedad progresa, como hay lesión permanente del tejido del páncreas, éste comienza a disminuir progresivamente su capacidad de producir las enzimas responsables de la digestión de los alimentos. Con eso, aunque el dolor no impida la alimentación, el paciente no puede digerir el alimento para poder absorberlo, acabando por adelgazar del mismo modo.
Cuando más del 90% del tejido pancreático se encuentra lesionado, el paciente pierde completamente la capacidad de absorber las grasas de la dieta, surgiendo un cuadro de diarrea grasosa, llamado de esteatorrea. La esteatorrea se caracteriza por heces mezcladas con gotas de grasa.
Siguiendo el mismo razonamiento, el páncreas también se vuelve incapaz de producir insulina y glucagón, llevando al paciente a un cuadro de diabetes mellitus (lea: SÍNTOMAS DEL DIABETES).
Otras complicaciones de la pancreatitis crónica incluyen la formación de quistes alrededor del páncreas, obstrucción de las vías biliares y ascitis (lea: QUÉ ES ASCITE?).
Los pacientes portadores de pancreatitis crónica presentan mayor riesgo de desarrollar cáncer de páncreas.
Tratamiento de la pancreatitis crónica
El tratamiento de la pancreatitis crónica tiene como objetivo el control del dolor y los síntomas de la quiebra pancreática. Es imperativo suspender el consumo de alcohol. La dieta debe ser controlada, evitando alimentos grasos, que son los que más estimulan la aparición del dolor.
Los pacientes con síndrome de malabsorción deben tomar suplementos con enzimas pancreáticas. Los pacientes con diabetes necesitan insulina.
En casos donde el dolor no puede ser aliviado con drogas, la cirugía del páncreas puede ser necesaria. En general, no hay cura para la pancreatitis crónica. Como ya se ha mencionado, el tratamiento tiene por objeto dar calidad de vida al paciente.
ENFERMEDAD DE ALZHEIMER - Síntomas, Causas y Tratamiento
El mal de Alzheimer, también conocido como enfermedad de Alzheimer, es una enfermedad degenerativa y progresiva que provoca atrofia del cerebro, llevando a la demencia en pacientes ancianos. Sabemos que el mal de Alzheimer ataca preferentemente a los pacientes ancianos, por encima de los 65 años, sin embargo, sus causas aún no se han aclarado. A

SINUSITE - Síntomas, Causas y Tratamiento
Sinusitis o sinusopatía es el nombre que se da a la inflamación de los senos paranasales, también conocidos como senos de la cara. La sinusitis puede ser el resultado de infecciones (virales, bacterianas o fúngicas), alergias o alteraciones del sistema inmunológico, incluyendo las enfermedades autoinmunes (lea: ENFERMEDAD AUTOIMUNE). En