EXAME PAPANICOLAU - ASCUS, LSIL, NIC1, NIC 2 y NIC 3

introducción
El principal objetivo del examen Papanicolau es detectar precozmente alteraciones pre-malignas en la mucosa del cuello del útero, generalmente provocadas por el virus VPH, de forma que el ginecólogo pueda intervenir a tiempo, impidiendo el surgimiento de un cáncer invasor. Cuando se detecta en fases iniciales, el cáncer de cuello de útero es plenamente curable.
El Papanicolau es un examen de seguimiento, es decir, no hace el diagnóstico del cáncer de cuello uterino. Quien hace el diagnóstico del cáncer es la biopsia del cuello del útero. El papel del examen Papanicolau es decir cuáles son las mujeres que tienen un riesgo mayor de tener lesiones pre-malignas y por lo tanto necesitan ser sometidas a la biopsia y tratamiento.
En este artículo vamos a hacer una revisión completa sobre la prueba de Papanicolau, explicando cómo, en quién y cuándo debe ser hecho. En el presente trabajo se analizan los resultados de la prueba de Papanicolau, tales como: ASCUS (ASC-US), ASC-H, LSIL, HSIL, NIC 1, NIC 2, NIC 3, NIC ...
Hablamos específicamente sobre la relación del virus VPH con el cáncer de cuello uterino en dos artículos aparte: VACUNA CONTRA HPV (HPV-16 y HPV-18) y VIRUS HPV - CÁNCER DEL COLO DEL ÚTERO.
Anatomía del cuello del útero
No hay como comprender el examen de Papanicolau sin saber por lo menos el básico de la anatomía del cuello del útero. Lea las explicaciones abajo con atención, pues esas informaciones serán esenciales a la hora que hablamos de los resultados del Papanicolau. Si usted sabe lo que significan términos como JEC, epitelio escamoso, mataplasia y zona de transformación, será muy fácil entender sus resultados. Utilice las siguientes ilustraciones para facilitar la comprensión del texto. 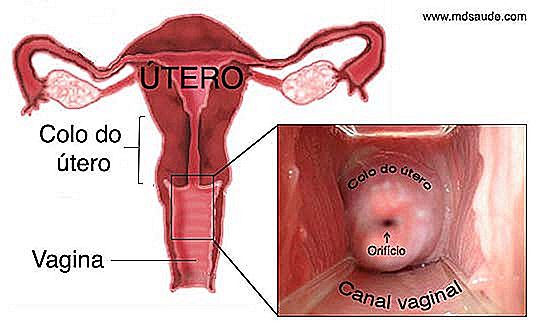 Imagínese una pera boca abajo. Esta es, más o menos, apariencia del útero. El cuello del útero, también llamado cérvix uterino, es la porción más baja y estrecha del útero. El cuello del útero es un pequeño canal de 2 a 3 cm de diámetro, con forma cilíndrica, que hace la conexión entre la vagina y el cuerpo del útero. En el extremo del cuello del útero existe un orificio, llamado osteo uterino, que es por donde sale la menstruación y entran los espermatozoides.
Imagínese una pera boca abajo. Esta es, más o menos, apariencia del útero. El cuello del útero, también llamado cérvix uterino, es la porción más baja y estrecha del útero. El cuello del útero es un pequeño canal de 2 a 3 cm de diámetro, con forma cilíndrica, que hace la conexión entre la vagina y el cuerpo del útero. En el extremo del cuello del útero existe un orificio, llamado osteo uterino, que es por donde sale la menstruación y entran los espermatozoides.
La región del cuello del útero es mucho más susceptible a la aparición de tumores malignos que el resto del útero, pues es ella quien se pone en contacto directo con el canal vaginal, estando, por lo tanto, más expuesta al pH ácido de la vagina, a infecciones, traumas, etc.
En realidad, no es todo el cuello del útero que es susceptible al surgimiento de cáncer, sino la región alrededor del óstio uterino, como vamos a explicar a continuación. Esta parte es importante, lea con atención. Los términos en negrita serán importantes más adelante.
El tejido que recubre el cuello uterino no es todo homogéneo:
1. El canal interno del cuello del útero, llamado endocérvix, está cubierto por un epitelio columnar simple, una sola capa de células, que contiene algunas glándulas responsables de la secreción de moco cervical. Este tejido es a menudo llamado epitelio columnar o epitelio glandular.
2. El exterior del cuello del útero, que está en contacto con el canal vaginal, el ectocervix se llama, estando recubierta con un epitelio escamoso similar a la de la vagina.
El epitelio colunar de la porción interior del cuello del útero (endocérvice) es mucho más frágil que el tejido escamoso de la ectocérvice, que necesita ser más resistente, pues se pone en contacto directo con el canal vaginal.
Hasta la pubertad, la frontera entre el epitelio colunar y el epitelio escamoso queda bien en la entrada del ostio, exactamente donde termina la endocérvice y se inicia el ectocérvice. El punto que divide ambos tejidos se llama JEC (unión escamoso). Después de la pubertad, la anatomía del cuello uterino cambia. Parte del endocérvice se exterioriza, empujando a la JEC fuera del óstio uterino.
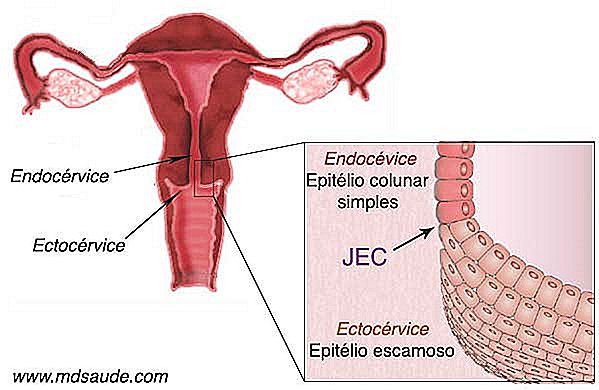
Estas alteraciones anatómicas hacen que una parte del frágil tejido colunar, que antes quedaba protegido dentro del endocérvico, quede ahora expuesto al medio hostil de la cavidad vaginal. Como defensa, el tejido columnar se somete a un cambio llamado metaplasia escamosa, que es la transformación del epitelio escamoso epitelio columnar. Todo externalizado metaplasia sufrimiento región se llama la zona de transformación.
La metaplasia en sí no se considera una lesión maligna o pre-maligna, es sólo un proceso fisiológico de defensa de la mucosa. Por lo tanto, es perfectamente normal aparecer en el laudo del Papanicolau la presencia de metaplasia escamosa.
La zona de transformación, es decir, el lugar que sufrió metaplasia escamosa, tiene gran importancia en la realización del Papanicolau, pues es éste el sitio donde el virus HPV suele fijarse, convirtiéndose, por lo tanto, un área extremadamente susceptible a la aparición de tumores maligno. Por lo tanto, como la prueba de Papanicolau es un examen de cribado del cáncer del cuello uterino, es esencial que durante el procedimiento el médico pueda obtener material proveniente de la JEC y de la zona de transformación (ZT).
Cómo se realiza el examen Papanicolau
El objetivo del examen de Papanicolau es recoger algunas muestras de células de la región del osteo cervical y alrededor del cuello uterino, para obtener células del ectocérvice, endocérvice, zona de transformación y JEC. Estas células recolectadas se envían a un laboratorio para que puedan ser estudiadas en un microscopio por un patólogo. 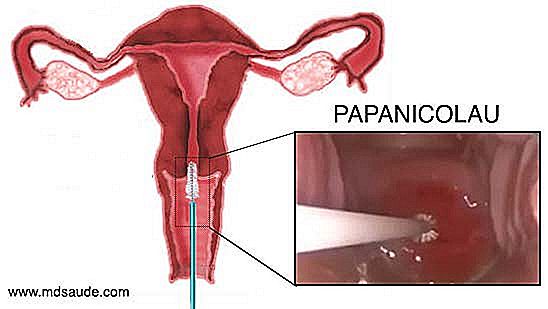 El examen Papanicolau es bastante simple, rápido y prácticamente indoloro (algunas mujeres se tensan con el examen ginecológico y sienten algún grado de incomodidad). Para obtener muestras del cuello uterino, el ginecólogo necesita antes realizar un examen ginecológico con un espéculo, llamado popularmente de pico de pato. El uso del pico de pato permite que el canal vaginal y el cuello del útero sean visualizados. Después de una rápida inspección, el ginecólogo introducirá un pequeño cepillo en el osteo cervical, consiguiendo así obtener algunas células de esta región. Una espátula y un bastoncillo también se pueden utilizar para obtener material alrededor del cuello uterino. Si durante la inspección el médico observa alguna área del cuello del útero con alteraciones sospechosas, puede hacer una biopsia de la lesión y enviar el material junto con el material recogido del óbito cervical.
El examen Papanicolau es bastante simple, rápido y prácticamente indoloro (algunas mujeres se tensan con el examen ginecológico y sienten algún grado de incomodidad). Para obtener muestras del cuello uterino, el ginecólogo necesita antes realizar un examen ginecológico con un espéculo, llamado popularmente de pico de pato. El uso del pico de pato permite que el canal vaginal y el cuello del útero sean visualizados. Después de una rápida inspección, el ginecólogo introducirá un pequeño cepillo en el osteo cervical, consiguiendo así obtener algunas células de esta región. Una espátula y un bastoncillo también se pueden utilizar para obtener material alrededor del cuello uterino. Si durante la inspección el médico observa alguna área del cuello del útero con alteraciones sospechosas, puede hacer una biopsia de la lesión y enviar el material junto con el material recogido del óbito cervical.
El examen de Papanicolau debe realizarse, preferiblemente, fuera del período menstrual. También sugerimos que las mujeres eviten relaciones sexuales, ducha vaginal, aplicación de gel u óvulo vaginal, o uso de absorbente interno en las 48 horas que preceden al examen.
Para que sirve el Papanicolau
El material recogido en el examen de Papanicolau puede ser utilizado para investigar no sólo la presencia de alteraciones celulares malignas o pre-malignas, sino también para investigar la presencia del virus del VPH y varias otras infecciones ginecológicas, tales como:
- Gardnerella.
- La tricomoniasis.
- Candidiasis.
- La gonorrea.
- La sífilis.
- Clamidia.
Una vez más, es impostante recordar que el Papanicolau es un examen de seguimiento, no hace diagnóstico de cáncer. El Papanicolau sólo orienta a los médicos sobre cuáles son las pacientes que necesitan ser investigadas con más cuidado, generalmente a través de una colposcopia * y biopsia del cuello uterino.
* La colposcopia es un procedimiento de diagnóstico en el que un microscopio especial con varias lentes de aumento, se utiliza para proporcionar una vista extendida y bien iluminado del cuello del útero y la vagina. La colposcopia nos permite ver el cuello del útero con imágenes mucho más nítidas que el simple examen ginecológico, facilitando la identificación de heridas o anormalidades en la mucosa. Durante la colposcopia, el ginecólogo realiza biopsias del tejido del cuello uterino para investigar la existencia de lesiones malignas. Como biopsia logró obtener un número mucho mayor de células que la prueba de Papanicolaou, los resultados son mucho más precisos y fiables (es decir: la colposcopia y la biopsia de cuello uterino).
Cuando hacer el examen de Papanicolau
El examen Papanicolau debe realizarse en todas las mujeres con vida sexual activa. El tiempo de intervalo entre cada examen varía de acuerdo con las sociedades de ginecología de cada país. En Brasil, lo habitual es indicar un intervalo de 1 año entre los exámenes en los 3 primeros exámenes. Si está bien, las pruebas siguientes se pueden realizar a intervalos de 3 años. Si, sin embargo, la paciente tiene un tipo agresivo de virus HPV, la prueba de Papanicolau se puede hacer con intervalos cortos de hasta 6 meses.
En algunos países, el primer examen de Papanicolau sólo se recomienda después de los 21 años de edad, incluso para las mujeres que ya iniciaron la vida sexual en la adolescencia. Como el HPV tarda varios años para provocar cambios celulares que pueden conducir al desarrollo del cáncer de cuello uterino, algunos médicos argumentan que no hay necesidad de empezar a probar a todas las mujeres en sus primeros años de vida sexual.
Resultados de Papanicolau
Después del envío del material recogido en el examen de papanicolau, el laboratorio proporciona el resultado del estudio en cerca de 3 a 5 días. Vamos a explicar de forma resumida lo que significan los resultados más comunes.
Obs: el laboratorio puede proporcionar los resultados del Papanicolau bajo el nombre de colpocitología oncótica, examen preventivo o citología cérvico-vaginal.
La forma en que cada laboratorio proporciona el laudo de la prueba de Papanicolau puede ser bastante diferente. Es importante también subrayar que la nomenclatura ha cambiado recientemente, por lo que si va a comparar un examen actual como otro más antiguo, pueden tener resultados similares, pero descripciones muy diferentes.
Antiguamente los laudos venían describiendo las clases del Papanicolau:
- Pap clase I - ausencia de células anormales.
- clase Pap II - cambios celulares benignos, generalmente causada por proceso inflamatorio.
- Pap Clase III - Presencia de células anormales (incluyendo CIN 1, CIN 2 y CIN 3).
- Pap Clase IV - La citología sugestiva de malignidad.
- Pap clase V - Citología indicativo de cáncer cervical.
Esta forma de laudo, dividida en clases, todavía puede ser encontrada, pero ha sido abandonada a favor de un laudo más descriptivo sobre los cambios celulares, como vamos a explicar a continuación.
Papanicolau normal
En general, el laudo del Papanicolau primero describe la calidad de la muestra enviada y luego proporciona los diagnósticos. Un buen laudo necesita:
- Decir que la muestra enviada fue satisfactoria para la evaluación por el patólogo. Si el resultado viene apuntando una muestra insatisfactoria, la recolección de material debe ser rehacer por el ginecólogo.
- Indicar qué tipos de tejido han dado origen a las células captadas, por ejemplo, células de la JEC, células de la zona de transformación (ZT), ectocérvice o endocérvice. Si no hay en la muestra, por lo menos, células de la JEC o de la ZT, la calidad del examen queda muy comprometida, ya que son las regiones más atacadas por el virus del VPH.
- Indicar el tipo de células presentes: células escamosas (ectocérvice), metaplasia escamosa, células columnares (endocérvice), células del epitelio glandular (endocérvice), etc.
- Describir la flora microbiológica: la flora bacteriana natural de la vagina se compone de lactobacilos, por lo que es perfectamente normal que el Papanicolau identifique esas bacterias. Si hay alguna infección ginecológica en progreso, el informe puede indicar la presencia de leucocitos (células inmunes) y el nombre del germen invasor, por ejemplo, Gardnerella o Candida albicans.
Después de las descripciones anteriores, si el laudo no indica la presencia de células malignas o pre-malignas, vendrá con una descripción del tipo: ausencia de atipia, ausencia de células neoplásicas, negativo para lesión intraepitelial o negativa para malignidad.
Papanicolao anormal - ASCUS y ASCH
Vamos a describir los cambios más comunes encontrados en los exámenes de Papanicolau alterados.
1) ASC-US o ASCUS
El ASCUS acrónimo significa células escamosas atípicas de significado indeterminado (células escamosas atípicas de significado indeterminado).
De todos los resultados anormales encontrados en el Papanicolau, el ASCUS es el más común. Se produce en aproximadamente 2 a 3% de los exámenes. El ASCUS indica un atipia, es decir, un cambio en las características normales de las células escamosas, sin presentar ninguna señal clara de que puedan haber alteraciones premalignas. El ASCUS puede ser provocado, por ejemplo, por inflamaciones, infecciones o atrofia vaginal durante la menopausia (lea también: 25 SÍNTOMAS DE LA MENOPAUSA).
En la gran mayoría de los casos, el ASCUS es un hallazgo benigno que desaparece solo con el tiempo. Es necesario subrayar, sin embargo, que la presencia de ASCUS no elimina totalmente el riesgo de que estas células sean una lesión premaligna; sólo significa que el riesgo es muy bajo. Los estudios muestran que alrededor del 7% de las mujeres con HPV y ASCUS desarrollan cáncer de cuello uterino en el plazo de 5 años. Entre las mujeres que no tienen el VPH, la tasa es de sólo el 0, 5%.
Por lo tanto, los médicos pueden tomar dos conductas frente a un resultado del Papanicolau con ASCUS: o se repite el examen después de 6 a 12 meses (la mayoría de los casos de ASCUS desaparecen en ese intervalo) o se realiza la investigación del virus HPV. Si el VPH es negativo, no es necesario hacer nada, sólo mantener la rutina habitual de tomar el Papanicolau cada 3 años. Si la paciente tiene el virus VPH, principalmente los subtipos 16 y 18, que son los más peligrosos, el médico suele pedir una colposcopia y una biopsia para investigar mejor el cuello del útero.
2) ASC-H o ASCH
Cuando el patologista describe en el laudo la presencia de ASCH, significa que él vio células escamosas atípicas, con características mixtas, no siendo posible descartar la presencia de atipias malignas. Es un resultado indeterminado, pero con un alto riesgo de lesiones epiteliales de alto grado (NIC 2 o NIC 3) - explicaré estos términos a continuación. La presencia de ASCH indica la realización de la colposcopia y de la biopsia del cuello del útero.
Lesiones pre-malignas en Papanicolau - LSIL y HSIL / NIC 1, NIC 2 y NIC 3
Las lesiones pre-malignas del cuello del útero identificadas por el Papanicolau se describen actualmente como LSIL (Lesión Intraepitelial escamosa de bajo grado) o HSIL (Lesión Intraepitelial escamosa de alto grado).
3) Lesión Intraepitelial escamosa de bajo grado (LSIL)
La LSIL indica una displasia blanda, una lesión pre-maligna con bajo riesgo de ser cáncer. La LSIL puede ser causada por cualquier tipo de VPH, ya sea agresiva o no, y tiende a desaparecer después de 1 o 2 años, según el organismo de la mujer puede eliminar el VPH de su cuerpo.
Si la prueba de VPH de la paciente es negativa, no es necesario hacer nada, basta repetir el Papanicolau dentro de 6 meses a 1 año. En estos casos, el riesgo de transformación para el cáncer es prácticamente nulo. Si la prueba de VPH es positiva, la paciente con LSIL debe ser evaluada con colposcopia y biopsia, pues a pesar de bajo, existe un riesgo de que la lesión sea, en realidad, un poco más agresiva que la identificada en el Papanicolau (puede ser un NIC 2 o NIC 3).
El paciente con LSIL en Papanicolau suele tener NIC 1 (lesión premaligna de bajo riesgo) en la biopsia. Sin embargo, cerca del 16% de las pacientes tienen NIC 2 (lesión premaligna moderada) y el 5% tiene NIC 3 (lesión premaligna avanzada). El riesgo de que un resultado LSIL indique un cáncer es de sólo el 0, 1%.
Obs: antiguamente el LSIL se llamaba NIC 1 (Neoplasia Intraepitelial Cervical grado 1). El término NIC dejó de ser indicado en los laudos de Papanicolau en 2001, pues, como vimos, no todo LSIL corresponde realmente a una lesión NIC 1 en la biopsia. Por lo tanto, NIC 1, NIC 2 y NIC 3 actualmente sólo se deben utilizar para describir los resultados de la biopsia de colposcopia. En el Papanicolau, lo correcto es usar los acromes LSIL o HSIL.
4) Lesión Intraepitelial escamosa de alto grado (HSIL)
El HSIL indica que las células anormales tienen un gran cambio en su tamaño y formato. Es un hallazgo que indica un gran riesgo de lesiones pre-malignas moderadas / avanzadas (NIC 2 o 3) o incluso el cáncer ya establecido. El riesgo de que un resultado HSIL sea NIC 3 en la biopsia es del 50%. El riesgo de que un resultado HSIL sea un cáncer es del 7%.
Por lo tanto, toda la paciente con resultado HSIL en el Papanicolau necesita ser investigada con colposcopia y biopsia.
No deje de ver también este corto vídeo, producido por el equipo del MD.Salud, que explica de forma simple la vacunación contra el VPH.

BOTULISMO - Causas, Síntomas y Tratamiento
El botulismo es una enfermedad rara, potencialmente fatal, resultante de la acción de una neurotoxina (toxina que ataca las neuronas) preparado por la bacteria Clostridium botulinum. La neurotoxina botulínica es uno de los venenos más letales que conocemos. En este artículo, vamos a abordar los siguientes puntos: ¿Qué es el botulismo? ¿Cuá
ECLÁMPSIA Y PRE-ECLÁMPSIA - Síntomas, Causas y Tratamiento
La eclampsia y la preeclampsia son complicaciones graves del embarazo, que pueden surgir durante la segunda mitad de la gestación, generalmente después de las 20 semanas de embarazo. En algunas mujeres, la eclampsia o la preeclampsia pueden surgir solamente durante el trabajo o incluso después de que el bebé ya haya nacido. Au



